Directrices generales para la confección de la Historia Clínica, desde el punto de vista cardiovascular, atendiendo a todos los aspectos de la misma: inspección, palpación, percusión y auscultación.
10ª parte. Guía básica para la confección de una Historia Clínica. El Examen Físico particular del Aparato Cardiovascular.
Marco J. Albert Cabrera
Suiberto Hechavarría Toledo
Aileen Gómez Hernández
Arian Luis Rodríguez
Nota: El examen se debe realizar con la persona acostada, lo que permitirá cambiar de posición, fundamentalmente al decúbito lateral izquierdo y a la posición sentada e inclinada hacia delante. Un examen completo de la región precordial debe incluir al menos estas tres posiciones.
Técnica de exploración. Inspección.
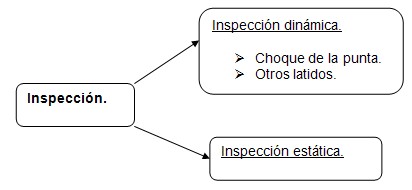
- Observe desde los pies de la cama:
- Presencia o no de edemas en miembros inferiores.
- Várices y microvarices.
- Latido epigástrico.
- Latido de la punta (puede o no ser visible).
- Latido supraesternal.
- Ingurgitación yugular.
- Latidos carotídeos.
- Observe a la derecha del paciente:
· Latido epigástrico.
· Latido de la punta (puede o no ser visible).
· Coloración de la piel que recubre el precordio.
· Circulación colateral de existir.
· Latido supraesternal.
· Ingurgitación yugular.
· Latidos carotídeos.
- Observe en la cabecera del paciente:
- Presencia o no de los latidos temporales.
Nota: La inspección del choque de la punta permite fijar su localización, forma, intensidad, extensión, frecuencia y ritmo. Normalmente en el adulto, el choque de la punta se encuentra en el quinto espacio intercostal izquierdo (cuarto en el niño, sexto en el anciano) sobre la línea medioclavicular. En los pícnicos, en los obesos y en las embarazadas, el latido de la punta puede observarse por encima del quinto espacio intercostal y algo hacia fuera, mientras que en los longilíneos y en los delgados, se sitúa más abajo y adentro.
Semiografía y semiodiagnóstico.
· Choque de la punta desplazado hacia arriba: pacientes pícnicos, obesos, final del embarazo, hipertensión intraabdominal (ascitis, hepatomegalia acentuada, quistes gigantes del ovario, etc.) y en el derrame pericárdico puede llegar incluso al tercer espacio.
· Choque de la punta desplazado hacia abajo: hipertrofia del ventrículo izquierdo (al sexto o séptimo espacio) y cuando el corazón es rechazado por un proceso aórtico (aneurisma de la aorta torácica posterior).
· Choque de la punta desplazado hacia la izquierda: hipertrofia y dilatación de la aurícula o ventrículo derecho, en el derrame o neumotórax de la cavidad pleural derecha y en la retracción fibrosa o atelectásica del pulmón izquierdo. En la insuficiencia cardiaca global el choque se percibe hacia abajo (sexto o séptimo espacio) y por fuera de la línea medioclavicular.
· Choque de la punta desplazado hacia la derecha: presencia de abundante líquido o aire dentro de la cavidad pleural izquierda y por la fibrosis pulmonar o retracción atelectásica del pulmón derecho.
· Latido negativo: el choque de la punta se deprime paradójicamente en cada sístole ventricular. Se observa en la hipertrofia del ventrículo derecho.
· Latido en escalera: Se ven dos latidos débiles en vez de uno. Se observa en la pérdida del tono cardiaco.
· Latido en cúpula: Choque intenso, vigoroso (choque en cúpula de Bard). Aparece en las grandes hipertrofias del ventrículo izquierdo de la insuficiencia aórtica.
· Latido universal: Toda la pared precordial es proyectada hacia delante. Aparece en la gran hipertrofia ventricular o por un tumor retrocardiaco o prevertebral.
· Latido epigástrico: Puede observarse en los individuos delgados, en la insuficiencia aórtica, persistencia del conducto arterioso, etc. que presenten gran presión diferencial. Se observa además, en el hipertiroidismo, astenia neurocirculatoria, entre otros, además del eretismo cardiaco por esfuerzo físico y emociones en sujetos sanos. Menos frecuente el latido epigástrico está ligado a la existencia de pulso hepático verdadero, de origen ventricular, cuando existe una insuficiencia de la tricúspide.
· Latido epigástrico negativo: hipertrofia del ventrículo derecho.
· Latido en el segundo espacio intercostal izquierdo: Se observa en la hipertensión arterial pulmonar de suficiente magnitud (Cor pulmonar agudo y subagudo, cardiopatías reumáticas con lesión en la mitral, etc.).
· Latido en el segundo o tercer espacio intercostal derecho: Consecuencia de un aneurisma de la aorta ascendente, antes de que la ectasia perfore la pared del tórax y provoque la aparición de un ¨tumor¨.
· Latidos de las arterias intercostales, mamaria interna o de las escapulares: Pueden desarrollarse anormalmente por un mecanismo compensador cuando existe coartación de la aorta.
· Edema cardiaco: Generalmente es duro, de difícil godet, de temperatura conservada y va apareciendo en las regiones declives. Se observa en la insuficiencia cardiaca, flebitis, tromboflebitis, insuficiencia varicosa.
· Flictenas: es común encontrarlas cerca de los dedos o en el dorso de los pies. Aparecen en quemaduras, en enfermedades arteriales (aparecen de noche o se desarrollan muy rápido, no presentan signos de reacción inflamatorias y no se extienden), diabéticos (blancas o incoloras y dentro de 48 horas se hacen purpúricas).
· Úlceras: Aparece en la base del primer artejo o de los artejos pequeños. Son frecuentes en la aterosclerosis.
· Gangrena focal: Se localizan en los dedos, cerca de las uñas. Es frecuente en los diabéticos, aunque también aparece en los ataques de tromboangitis y en la aterosclerosis obliterante avanzada.
· Gangrena seca: la necrosis está en fase de momificación hística y aparece como una costra negra y seca, firmemente adherida a los planos profundos. Puede ser el resultado de un ataque agudo de isquemia o la última etapa de una gangrena infecciosa aguda, en la cual la infección se ha detenido por completo. Pudiera también ser la última etapa de cualquier forma de gangrena traumática en la cual la infección ha sido controlada.
· Gangrena húmeda: predomina en los diabéticos y en los tromboangiíticos. La gangrena húmeda no solo se caracteriza por la infección del tejido necrótico sino que en ella encontramos siempre cierto grado de infección del tejido adyacente. Encontraremos también algún tendón importante o huesos necrosados. El sangramiento será ligero o estará ausente. Si exploramos más profundamente hallaremos tejido viable, que está edematoso y del cual fluye un fino exudado serosanguinolento, es en este tejido viable donde la bacteria patógena se desarrolla
Nota: en los enfermos con dextrocardia, el choque de la punta se observa en el hemitórax derecho.
Técnica de exploración. Palpación.
- Palpación desde los pies del paciente:
· Palpe con su pulgar la región dorsal del pie, la región maleolar y la cara anterior de la tibia para descartar la presencia de edemas.
· Con el dorso de su mano compruebe la temperatura de los miembros inferiores.
- Palpación a la derecha del paciente:
· Palpe con la punta de dos dedos el choque de la punta.
· Palpe con la palma de la mano, el foco tricuspídeo, el foco aórtico, el foco pulmonar, el segundo foco aórtico (foco de Erb), el foco mitral y el área precordial.
· Palpe con dos dedos la horquilla supraesternal.
· Palpe con la palma de su mano la región carotídea.
· Palpe con la punta de los dedos el latido epigástrico.
· Explore el reflujo hepatoyugular por más de 30 segundos.
- Palpación de los pulsos arteriales:
· Palpe con dos dedos los pulsos temporales sobre la sien, y luego, comparativamente.
· Palpe el pulso carotídeo por debajo del cartílago tiroideo, nunca comparativamente.
· Palpe los pulsos axilares con el brazo en abducción sobre la cabeza del paciente, presionando contra la cabeza del húmero. Realice luego la comparación.
· Palpe los pulsos braquiales en el borde interno del bíceps, sobre el tercio inferior del brazo. Luego comparativamente.
· Palpe los pulsos cubitales en la superficie palmar de la articulación e la muñeca, por arriba y por fuera del hueso pisiforme. Luego compare.
· Palpe los pulsos radiales con el dedo índice y del medio, formando una pinza con el pulgar. Aproveche y tome la frecuencia cardiaca en un minuto. Luego compare.
· Palpe los pulsos femorales a nivel de la ingle, a la altura del ligamento de Poupart o en triángulo de Scarpa. Luego compare ambos femorales y con el radial para ver el sincronismo de los pulsos de miembros superiores con los inferiores.
· Palpe los pulsos poplíteos con la rodilla del paciente en ligera flexión. Realice la comparación.
· Palpe los pulsos tibiales posteriores en el canal retromaleolar interno. Realice la comparación.
· Palpe los pulsos pedios en el dorso del pie por fuera del extensor propio del dedo grueso. Realice la comparación.
Nota: La palma de la mano es más sensible a la vibración. La punta de los dedos es más sensible a las pulsaciones.
La palpación puede realizarse en distintas posiciones: en decúbito supino; con el individuo sentado; en decúbito lateral izquierdo, para percibir mejor los fenómenos apexianos; sentado con ligera inclinación hacia la izquierda, para la mejor percepción de los basales, y, a veces, en decúbito ventral.
Semiodiagnóstico.
- Sensibilidad de la región precordial: es preciso descartar todas las afecciones de la cubierta osteomusculocutánea (paniculitis, mialgias, osteítis, artritis, neuritis, etcétera). La presión digital despierta dolor a nivel de los puntos frénicos en la pericarditis aguda; en el segundo espacio intercostal izquierdo y a nivel del manubrio del esternón, en la aortitis, y en la zona de proyección de la aurícula, en la pared posterior (espacio interescapulovertebral a la altura de D2-D4) en la estenosis mitral (punto auricular posterior de Vaquez).
- Alteraciones de choque de la punta: En los niños y en los jóvenes es frecuente percibir el latido cardiaco en decúbito supino; en tanto que en adultos de más de 30 años, lo común es no encontrar ningún latido palpable en decúbito dorsal. En cambio, en decúbito lateral izquierdo, su comprobación es constante. En ciertos casos de hipertrofia y dilatación de ambos ventrículos, la región precordial se proyecta, como un todo, hacia delante, durante la sístole cardiaca, constituyendo el choque universal; otras veces, en las hipertrofias ventriculares izquierdas, principalmente en las ocasionadas por estenosis aórtica, se identifica por palpación un latido apexiano sui generis, el choque en cúpula de Bard, que consiste en un latido un poco más amplio que el normal y que da la sensación como si un pequeño globo se inflara y desinflara siguiendo el ritmo del corazón. Otras veces, el ascenso, o el descenso del choque de la punta no se hace en dos tiempos, a consecuencia de que se le añade un resalto dado por una vibración palpable poco enérgica, presistólica o protodiastólica, que constituye el galope palpable.
- Choque valvular sistólico: se le encuentra habitualmente en la estenosis mitral; es la manifestación táctil de la brillantez del primer ruido y, como ella resulta del cierre de un aparato valvular mitral esclerosado, constituye el chasquido de cierre de la válvula mitral. En los corazones eréticos (jóvenes, hipertiroideos y simpaticotónicos), puede apreciarse una vibración sistólica semejante, pero menos marcada. La vibración valvular sistólica bien marcada, fuera del eretismo cardiaco, se atribuye casi exclusivamente a las valvulitis reumáticas antiguas con estenosis mitral.
- Choque valvular protodiastólico: corresponde en tiempo a la apertura de la válvula mitral y constituye la manifestación táctil del chasquido de apertura mitral, observado en la valvulitis mitral antigua, con estenosis de este orificio auriculoventricular.
- Expansión de una bolsa aneurismática: es un signo clínico de gran valor por permitir el diagnóstico diferencial entre un tumor adyacente a un vaso que le comunica su latido y un “tumor” aneurismático, con latidos propios, y, por consiguiente, con expansión. En el primer caso, el movimiento se hace en un solo sentido; en el segundo, el de expansión, el movimiento de latido es en todos los sentidos, lo que puede apreciarse fácilmente tomando el “tumor” con dos o más dedos, de una o de las dos manos (de acuerdo con el tamaño del aneurisma), y percibiendo que los dedos se separan a cada latido, cualquiera que sea el sentido escogido.
- Choques valvulares diastólicos: dan la sensación de un golpe seco y breve en el momento del cierre sigmoideo. Estas vibraciones reflejan la hipertensión, ya sea de la arteria pulmonar (chasquido diastólico pulmonar) o de la aorta (chasquido diastólico aórtico), o la esclerosis del aparato valvular aórtico (aterosclerosis aórtica, sífilis aórtica) o pulmonar (aterosclerosis pulmonar a causa de hipertensión pulmonar crónica, como en la estenosis mitral antigua).
- En la región xifoidea y paraxifoidea izquierda en quinto, cuarto y tercer espacios intercostales junto al esternón, y en el propio esternón, en su porción más baja, puede identificarse un latido sistólico de mayor o menor energía, en los casos de crecimiento del ventrículo derecho, particularmente de su cámara de expulsión. En esa misma zona, correspondiente a la cámara de salida del propio ventrículo derecho, se ha logrado percibir un choque valvular sistólico producido por el cierre de la tricúspide en pacientes con gran hipertensión ventricular derecha, particularmente en los estadios iniciales del cor pulmonar agudo.
- Tremor cordis: Aparece en los corazones normales, particularmente en sujetos con eretismo cardiaco (jóvenes, simpaticotónicos, hipertiroideos, etc.) y pared torácica delgada, se percibe como una sensación vibratoria parecida al thrill, durante la sístole, que carece de significación patológica.
- Estremecimiento catario (frémito o thrill): El thrill apexiano suele percibirse mejor en decúbito lateral izquierdo, mientras que los basales se exteriorizan más fácilmente al ordenar al sujeto que se siente si está acostado; si está sentado, pedirle que incline el tronco hacia delante y a la izquierda. En ocasiones, tratándose de thrills basales o xifoideos, conviene mejor el decúbito ventral.
El thrill sistólico de la base puede radicar a la derecha o a la izquierda del esternón. En el primer caso, corresponde casi siempre a la estenosis aórtica, raras veces depende de la existencia de un aneurisma. En ambos casos se propaga a las carótidas, donde se le continúa percibiendo. En las carótidas suele percibirse thrill sistólico, sin que exista en el segundo espacio derecho; es lo que ocurre comúnmente en los casos de insuficiencia aórtica, sin estenosis real concomitante, o en presencia de aortitis sifilítica con dilatación suprasigmoidea. El thrill sistólico basal situado a la izquierda del esternón, puede deberse a estenosis pulmonar congénita; a persistencia del conducto arterioso (atípica), a dilatación de la arteria pulmonar con estenosis sigmoidea relativa, como ocurre en la comunicación interauricular o en la aterosclerosis acentuada de la pulmonar; o bien puede deberse a estenosis aórtica.
El thrill sistólico mesocardiaco suele reflejar la existencia de una comunicación interventricular, casi siempre de naturaleza congénita (enfermedad de Roger). El thrill xifoideo por insuficiencia tricuspídea orgánica, es de ocurrencia excepcional, no obstante la frecuencia relativamente grande de la valvulitis tricuspídea. Su localización es más bien en el cuarto espacio intercostal izquierdo junto al esternón.
El thrill diastólico más comúnmente encontrado en clínica es el que se localiza en el ápex. Puede ocupar toda la diástole o solamente la presístole; concurren casi siempre con él, el chasquido valvular sistólico, con el que remata el thrill y el protodiastólico (choques valvulares de cierre y de apertura mitral).
El thrill diastólico apexiano es casi patognomónico de estenosis mitral. En condiciones excepcionales, un thrill diastólico basal, de insuficiencia aórtica, puede trasmitirse hasta la punta. En realidad, la insuficiencia aórtica rara vez da lugar a un estremecimiento catario.
En la estenosis relativa de la tricúspide por dilatación considerable de aurícula y ventrículo derechos, que convierten al orificio auriculoventricular derecho en un anillo relativamente estrecho (estenosis tricuspídea organomuscular), percibimos thrill diastólico en la zona paraxifoidea izquierda, idéntico al observado en la estenosis tricuspídea organovalvular.
El thrill continuo sistodiastólico, se encuentra localizado en el segundo espacio intercostal izquierdo y es casi patognomónico de persistencia del conducto arterioso. Se pudiera encontrar además en el aneurisma arteriovenoso, el bocio tóxico y los tumores vasculares malignos.
- Ritmo de galope diastólico. La mano que palpa advierte un resalto blando, ondulante, intenso en la región de la punta en el galope izquierdo o en las inmediaciones del foco tricuspídeo, en el derecho.
- Roces pericárdicos palpables (frémito pericárdico). La superficie de las hojas pericárdicas suele engrosarse como resultado de un proceso inflamatorio primitivo (frecuentemente reumático), tóxico (pericarditis urémica) o degenerativo (infartos del miocardio que abarcan el epicardio). En tales circunstancias, la fricción de las hojas pericárdicas engrosadas y “deslustradas” da lugar a vibraciones susceptibles de percibirse por la palpación, a las que se denomina roce pericárdico palpable o frémito pericárdico. Este fenómeno suele oírse más frecuentemente a nivel del tercero y cuarto espacios intercostales izquierdos, junto al esternón, y su identificación es más fácil mediante la auscultación. Consiste en una sensación de roce, a la vez sistólica y diastólica, en vaivén, siguiendo el ritmo del latido cardiaco. Los frotamientos pericárdicos se perciben mejor cuando la palma de la mano que palpa la región precordial se aplica fuertemente sobre la pared del tórax, que cuando la presión es ligera. Son frecuentes en la pericarditis seca y en la pericarditis con derrame, antes de aparecer el derrame o después de su reabsorción.
- Latido epigástrico: existen dos tipos de latidos epigástricos; uno que es trasmitido y llega a la región epigástrica propagado de la aorta a través de otros órganos, o propagado de la región precordial; y otro que pertenece en propiedad a aquella región, porque el corazón, la aorta o el hígado lo originan en el propio epigastrio (latido autóctono o propio del epigastrio).
- En el latido epigástrico trasmitido de origen aórtico, observamos el levantamiento sistólico que caracteriza el latido en el centro del epigastrio, más o menos a una distancia igual del apéndice xifoides y del ombligo, y tiene como característica que se ve, pero generalmente no se palpa. En el caso de los latidos epigástricos trasmitidos como consecuencia de amplios latidos precordiales, observamos cómo el latido epigástrico coincide y es una consecuencia del latido precordial. Este tipo de latido precordial, universal, se verá sobre todo en las grandes hipertrofias ventriculares.
- El latido epigástrico autóctono de origen aórtico se presenta en una lesión propia de la aorta y esta entra en contacto directo con el epigastrio (esclerosis de la aorta abdominal con disminución de la elasticidad del vaso). El latido se hace más visible cuando la aorta está dilatada, o cuando existe un aneurisma de la aorta abdominal.
Cuando el ventrículo derecho se hipertrofia, o se hipertrofia y se dilata al mismo tiempo, su relación epigástrica es más estrecha, y en estos casos, con una pared normal, se comprueba que la sístole ventricular derecha se manifiesta por un latido epigástrico que ocupa la parte más alta del epigastrio. El latido ventricular derecho es negativo.
Hay un tercer tipo de latido autóctono de gran interés, es el que está determinado por el pulso hepático. Este proceso aparecerá en todos aquellos casos en que el ventrículo derecho esté perturbado en su trabajo: cuando exista una insuficiencia tricuspídea y, más frecuentemente, cuando se produzca una hipertensión pulmonar y el ventrículo derecho sufra.
- Latidos venosos de la región cervical: Pueden observarse en condiciones normales en el cuello. Especialmente en la fosa yugular, es posible ver un tipo de latido venoso que coincide con la presístole y es negativo: latido venoso fisiológico o auricular. En condiciones patológicas los latidos venosos se hacen mucho más visibles e importantes y se perciben en otras regiones del cuello; este latido es positivo, y se llama latido venoso patológico ventricular. En la insuficiencia tricuspídea funcional, el pulso venoso se hace sistólico, por lo cual será más visible. Como esa insuficiencia tricuspídea funcional es difícil de reconocer por auscultación o por otros procedimientos, tanto el pulso venoso sistólico como el pulso hepático, son del más alto valor diagnóstico clínico en esa entidad.
- Latidos arteriales de la región cervical: aparece en el eretismo vascular producido por estados emocionales o esfuerzo físico mantenido, o en los casos en que existe una perturbación del equilibrio nervioso vegetativo; la hiperfunción tiroidea es la que dará con más frecuencia este síntoma. Se puede observar además, en lesiones propias de la carótida (esclerosis).
En determinadas lesiones valvulares (insuficiencia aórtica, esclerosis aórtica, ateromas aórticos y aortitis sifilítica.) es posible observar que es la aorta la que late por encima de la horquilla en el cuello. Algunas veces por encima de las clavículas es posible que veamos los latidos de las arterias subclavias: se trata casi siempre de procesos de esclerosis aórtica o de esclerosis de esos mismos vasos, que en cierta forma los hacen más visibles.
- Retardo del pulso radial derecho: dilatación aneurismática del tronco braquiocefálico.
- Retardo del pulso radial izquierdo: dilatación aneurismática del cayado de la aorta, situada entre el tronco braquiocefálico derecho y la subclavia izquierda.
- Alteraciones del sincronismo del pulso femoral con la radial: aneurisma de la aorta descendente. Cuando el pulso femoral se adelanta se debe a una esclerosis de la aorta descendente.
- Signo de Cardarelli-Oliver: movimientos de tracción de la tráquea en cada sístole. Para observarlo se coloca al paciente en posición erecta, ordenándosele cerrar la boca y elevar al máximo el mentón. Entonces se toma el cartílago cricoides entre el índice y el pulgar y se ejerce una suave presión hacia arriba sobre él. Cuando existe dilatación o aneurisma, se percibirá claramente la pulsación de la aorta trasmitida a la mano por medio de la tráquea. Constituye un signo importantísimo para el diagnóstico de los aneurismas de la porción transversa del cayado aórtico.
- Repleción venosa: Es patológica cuando hacemos incorporar al paciente y no desaparece la ingurgitación venosa del cuello, y aun sentado, todavía vamos a ver dos pequeños troncos venosos levantados, uno a cada lado del cuello, que demuestran de una manera exacta, la existencia de la hipertensión dentro de la aurícula. Cuando encontramos venas cervicales ingurgitadas con el individuo en posición cercana a la vertical, y están animadas de latidos, tenemos un signo de extraordinario valor para asegurar que existe una hipertensión venosa.
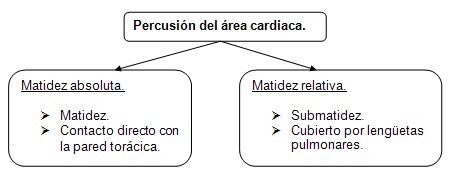
Técnica de exploración. Percusión.
Matidez relativa. Submatidez. Cubierto por lengüetas pulmonares.
- Determine el borde superior de la matidez hepática, comenzando a percutir desde la región infraclavicular hacia la base del tórax.
- Determine el borde derecho del área cardiaca percutiendo en sentido transversal desde la línea axilar anterior derecha hacia el esternón, a nivel de los espacios intercostales tercero, cuarto y quinto.
- Determine el borde izquierdo percutiendo en sentido transversal y oblicuo desde la línea axilar anterior izquierda hacia el esternón, y también en sentido vertical ascendente o descendente.
- Marque cada límite hasta configurar dicha área.
Matidez absoluta. Matidez. Contacto directo con la pared torácica.
- En el borde derecho de la matidez relativa, coloque el dedo plesímetro en la dirección del eje longitudinal del tórax en el límite derecho y percuta avanzando en sentido transversal hacia la izquierda hasta encontrar matidez absoluta. Esta operación se realiza a nivel del cuarto y quinto espacios.
- Para determinar el borde izquierdo hacemos una operación similar pero en sentido contrario, siempre partiendo en forma paralela del límite izquierdo de la matidez relativa.
Nota: El área de matidez absoluta normal tiene la forma de un triángulo cuyo vértice está a la altura del cuarto cartílago costal y cuya base se confunde sin delimitación con la matidez hepática. El borde derecho vertical corresponde al borde izquierdo del esternón y el borde izquierdo es oblicuo hacia abajo y afuera extendiéndose desde el vértice hasta un poco por dentro del choque de la punta.
Aumento del área de matidez relativa. Semiodiagnóstico.
- Agrandamiento del ventrículo izquierdo
- Agrandamiento del ventrículo derecho.
- Dilatación de la aurícula derecha: hace que el borde inferior sea percutido por fuera de la línea que pasa por el borde del esternón en los espacios intercostales cuarto, quinto y sexto.
- El aneurisma o la dilatación de la porción ascendente de la aorta determinan la matidez del manubrio del esternón y el ensanchamiento del pedículo vascular, que es percutido por fuera de sus límites normales.
- En las grandes dilataciones y en los aneurismas de la arteria pulmonar existe una zona de matidez paraesternal en los espacios izquierdos segundo y tercero.
Aumento del área de matidez absoluta. Semiodiagnóstico.
- Agrandamiento del tracto de salida del ventrículo derecho: el área de matidez se extiende hacia arriba hasta el tercer espacio intercostal inmediatamente por fuera del borde del esternón.
- Agrandamiento del tracto de entrada del ventrículo derecho: produce matidez del cuerpo esternal que puede extenderse hacia la derecha en el cuarto, quinto y sexto espacios intercostales.
- Agrandamientos notables de la aurícula derecha: determinan que el área se extienda por fuera del borde derecho del esternón en el cuarto, quinto y sexto espacios.
- En los aneurismas o en las grandes dilataciones de la aorta ascendente, del tronco de la pulmonar, o en los tumores del mediastino anterior (bocio, timomas, quistes dermoides, etc.) el manubrio del esternón, que es normalmente sonoro, puede volverse mate en una zona más o menos extensa.
- Los derrames pericárdicos aumentan notablemente las dos áreas, pueden incluso dar zonas de matidez en la región posterior del tórax y se prestan a confusión con derrames pleurales u otras lesiones pulmonares.
Técnica de exploración. Auscultación.
- Comience la auscultación por el foco tricúspide que es el de menos afectación. Luego puede pasar al aórtico, al pulmonar, foco de Erb y terminar en el mitral sucesivamente. Aproveche y evalúe la frecuencia cardiaca y el ritmo, compare con el pulso radial. Identifique el primer y segundo ruido cardiaco, así como el primer y segundo silencio.
- Ausculte el mesocardio.
- Ausculte la horquilla supraesternal.
- Ausculte ambas regiones carotideas.
- Ausculte los globos oculares.
- Ausculte las arterias temporales.
- Ausculte la región epigástrica.
- Ausculte las arterias renales en ambos flancos.
- Con el estetoscopio sin levantar del foco mitral, ayude al paciente a ponerse en decúbito lateral izquierdo (posición de Pachón).
- Con el estetoscopio sin levantar de la base, ayude al paciente a sentarse ligeramente inclinado hacia delante, para la mejor percepción de los fenómenos basales.
Descripción de los soplos.
- Localización.
- Irradiación.
- Intensidad.
- Grado 1: malamente audible.
- Grado 2: audible solo en silencio.
- Grado 3: moderado
- Grado 4: intenso, puede asociarse a thrill.
- Grado 5: muy intenso, thrill palpable.
- Grado 6: se oye aún sin el estetóscopo.
Tiempo en que ocurren.
Ø Sistólico.
Ø Diastólico.
Ø Sistodiastólico.
Duración.
- Holosistólico: todo el primer silencio.
- Holodiastólico: todo el segundo silencio.
- Protosistólico: temprano en al sístole.
- Protodiastólico: temprano en la diástole.
- Mesosistólico: mitad del primer silencio.
- Mesodiastólico: mitad del segundo silencio.
- Telesistólico: final de la sístole
- Telediastólico o presistólico: final de la diástole.
Tono.
Ø Alto o agudo.
Ø Bajo o grave.
Timbre.
Ejemplo: aspirativo, piante, guimbarda, a choro de vapor.
Modificaciones con la posición, ventilación, ejercicio y tratamiento.
Semiografía y semiodiagnóstico.
- Estenosis mitral: Aparece el ritmo de Duroziez que comprende un soplo presistólico, la brillantez del primer ruido y después de un pequeño silencio la duplicación del segundo ruido
- Insuficiencia mitral: Aparece un soplo sistólico intenso como “chorro de vapor”, en la punta, irradiándose a la axila y la base del pulmón izquierdo.
- Prolapso de la válvula mitral: Son signos típicos y criterios mayores de diagnóstico el chasquido sistólico. El chasquido tiene mayor intensidad en el borde esternal izquierdo o en la punta del corazón, mientras que el soplo es más audible en la punta cardiaca. La posición de pie y la administración de nitrito de amilo (maniobras que reducen el volumen del ventrículo izquierdo) ocasionan que el prolapso ocurra más temprano, y por ende, el chasquido y el soplo sucedan al inicio de la sístole. Por el contrario, la posición de decúbito o en cuclillas (maniobras que incrementan el volumen del ventrículo izquierdo) originan que el soplo y el chasquido surjan más tardíamente en la sístole.
- Estenosis tricuspídea: Soplo presistólico con chasquido de apertura tricuspídea.
- Insuficiencia tricuspídea: Soplo sistólico en foco tricuspídeo, que aparece en región xifoidea, de carácter rudo y tono elevado sobre el borde izquierdo del esternón que se propaga hacia la punta y la axila derecha. A veces se acompaña de estremecimiento (thrill).
- Estenosis aórtica: Soplo mesosistólico, alargado y rasposo, que comienza después del primer ruido y termina inmediatamente antes del segundo. Su mayor intensidad es en el foco aórtico. Se irradia hacia los vasos del cuello y se acompaña de frémito a la palpación.
- Insuficiencia aórtica: Puede aparecer un soplo diastólico suave, aspirativo y de tono alto que se escucha mejor a lo largo del borde izquierdo del esternón con el paciente inclinado hacia delante y en apnea postespiratoria, o aparecer un soplo sistólico fuerte llamado de acompañamiento porque el reflujo de sangre en la protodiástole produce un incremento del volumen de sangre en el ventrículo izquierdo, lo que da lugar a una dilatación e hipertrofia al crear en el momento de la sístole una estenosis relativa, de la sigmoidea aórtica, lo cual, unido a las irregularidades de la válvula, da origen a este soplo. Pudiera también auscultarse un arrastre o retumbo diastólico sin frémito (presistólico), que recuerda la estenosis mitral, conocido como soplo de Austin Flint, originado porque se produce una estenosis mitral relativa por dilatación del ventrículo izquierdo, o bien que las valvas mitrales sanas están muy próximas en el momento de la sístole auricular.
- Estenosis pulmonar: Soplo sistólico intenso
- Insuficiencia pulmonar: Soplo diastólico discreto sin frémito, que se propaga a lo largo del borde izquierdo del esternón (soplo de Graham-Steell). El segundo ruido puede estar reforzado o desdoblado.
- Aumento de la intensidad de ambos ruidos cardiacos: delgadez, fibrosis retráctil de la lengüeta pulmonar, tumores retrocardiacos, ejercicio físico, ansiedad, hipertiroideo, anemia, fiebre.
- Disminución de la intensidad de ambos ruidos cardiacos: obesidad, edema, mixedema, derrame pleural izquierdo, enfisema pulmonar, pericarditis constrictiva o con derrame, miocarditis, IMA, estados de shock, estados preagónicos
- Aumento de la intensidad del primer ruido cardiaco: bloqueo auriculoventricular completo, ritmos nodales, flutter auricular, por estenosis mitral, por eretismo cardiovascular (ejercicio, ansiedad, hipertiroidismo, anemia, fiebre),
- Disminución de la intensidad del primer ruido cardiaco: bloqueos auriculoventriculares de primer y segundo grados, en el período de estado de la endocarditis y la valvulitas, en la pericarditis constrictiva o con derrame, miocarditis, infarto cardiaco, shock, estados preterminales, enmascaramiento por soplos sistólicos de regurgitación intensos.
- Aumento del segundo ruido aórtico: eretismo cardiovascular, hipertensión arterial severa.
- Aumento del segundo ruido pulmonar: hipertensión pulmonar (en ocasiones aparece el cierre de la válvula pulmonar palpable y matidez a la percusión: complejo de Chávez).
- Disminución del segundo ruido aórtico: estenosis aórtica, hipotensión arterial severa o shock.
- Disminución del segundo ruido pulmonar: estenosis pulmonar.
- Alteración del timbre de ambos ruidos: distensión abdominal, neumotórax, neumopericardio.
- Alteración del timbre del primer ruido: estenosis mitral (un primer ruido intenso, de timbre seco, chasqueante, en pistoletazo), hipertrofia ventricular izquierda (ruido intenso y sordo, como un rugido).
- Alteración del timbre del segundo ruido: hipertensión arterial (un segundo ruido aórtico intenso y de timbre vibrante, clangoroso), hipertensión pulmonar (con menor frecuencia produce un ruido clangoroso).
- Taquicardia: frecuencia mayor de 100 latidos por minuto.
- Bradicardia: frecuencia menor de 60 latidos por minuto.
- Ritmo fetal o embriocárdico: los dos ruidos y los dos silencios tienden a igualarse, semejando al corazón fetal. De muy grave pronóstico en los procesos graves circulatorios, grandes insuficiencias cardiacas, infecciones con gran intoxicación de la fibra cardiaca y en el shock quirúrgico o traumático.
- Clic sistólico: aparece un desdoblamiento del primer ruido pero muy separado, que se trata en realidad de un ruido sistólico de eyección. Aparece en los casos de estenosis, dilatación y coartación de la aorta, y menos común en la pulmonar.
- Desdoblamiento del primer ruido: Puede ser totalmente benigno o aparecer en los bloqueos de rama.
- Desdoblamiento inspiratorio del segundo ruido: Es un hallazgo normal en el adulto joven, se asocia también a bloqueos de rama derecha.
- Desdoblamiento espiratorio o paradójico del segundo ruido: bloqueo de rama izquierda, estenosis aórtica.
- Desdoblamiento fijo del segundo ruido: comunicación interauricular (sobre todo si el componente pulmonar está reforzado y existe un pequeño soplo pulmonar de eyección).
- Ritmo de galope sistólico: Con frecuencia es benigno, pudiera aparecer en el curso de estenosis o dilatación aórtica o pulmonar.
- Ritmo de galope diastólico auricular: bloqueo auriculoventricular de primer y segundo grados e hipertensión arterial.
- Ritmo de galope diastólico ventricular: insuficiencia cardiaca descompensada, inicio de miocarditis, miocardiopatías primarias e IMA, heraldo del edema agudo del pulmón.
- Sístole en eco: bloqueo auriculoventricular completo.
- Rumor venoso: Se escucha en el cuello y porción superior del tórax. Se debe a la formación de remolinos en la yugular interna y puede interrumpirse ejerciendo presión sobre el cuello. Su aparición está condicionada a factores que aumentan el flujo sanguíneo, por ejemplo, la tirotoxicosis y la anemia.
- Frote pericárdico: pericarditis seca o pericarditis con derrame antes de la parición de este. Su carácter acústico recuerda el roce del cuero y aumenta con el paciente inclinado hacia delante y con la presión del estetoscopio.
- Fístula arteriovenosa: Soplo continuo con reforzamiento sistólico o ruido de maquinaria. Pueden ser congénitas o postraumáticas.
Técnica de exploración. Tensión arterial.
- Palpe la arteria radial con la punta de los dedos de su mano no dominante.
- Enrolle el manguito completamente desinflado cómoda y suavemente alrededor del brazo desnudo. El borde inferior del manguito debe estar aproximadamente 2-3 cm. por encima del espacio antecubital o flexura del codo, y el centro de la bolsa de aire debe estar directamente encima de la arteria braquial o humeral.
- Infle el manguito mientras palpa simultáneamente la arteria.
- Fíjese en el punto en el manómetro donde la pulsación de la arteria radial no se palpe más. Esto permite un estimado grosero de la presión sistólica.
- Desinfle totalmente el manguito.
- Busque ahora la arteria braquial por palpación y coloque el diafragma o la campana del estetoscopio en este sitio.
- Cierre de nuevo la válvula en la bomba de aire e infle el manguito nuevamente, bombeando el hasta que la lectura del manómetro esté 20 mm Hg por encima del valor sistólico estimado, obtenido por palpación.
- Lentamente desinfle el manguito mientras ausculta la arteria braquial a razón de 2-3 mm Hg por segundo.
- Según el manguito se desinfla fíjese en la lectura del manómetro cuando oiga el primer ruido de Korotkoff. Esta es la presión sistólica. Lea la primera presión diastólica en el punto en que los ruidos se apagan. Lea la segunda presión diastólica en el punto en que el sonido desaparece completamente.
- Termine de desinflar completamente el manguito, realice una segunda medida para comparar, si la diferencia es mayor de 10 mm Hg, espere unos minutos y promedie con una tercera.
- Repita el procedimiento en el miembro opuesto y en ambos miembros inferiores.
- Chequee la presión con el paciente sentado y parado.
- Registre sus hallazgos.
Categoría Sistólica Diastólica
Optima Menos de 120 Menos de 80
Normal 120 – 129 80 - 84
Normal alta 130 – 139 85 - 89
Grado 1 de hipertensión 140 – 159 90 - 99
Grado 2 de hipertensión 160 – 179 100 - 90
Grado 3 de hipertensión 180 110
Hipertensión sistólica aislada 140 Menos de 90
Tomado del Meeting Europeo de HTA: Nueva Guía 2007
Registro de lo explorado en un paciente sano:
- Latido de la punta visible en 5to espacio intercostal izquierdo, línea media clavicular, único, rítmico y abarca un área de 2 a 3 cm de diámetro. A la auscultación: ruidos cardiacos de buen tono, intensidad y timbre, no desdoblamiento ni soplos.
- Pulsos presentes y sincrónicos, de buena amplitud y ritmo.
- Frecuencia cardiaca: 75 latidos por minuto.
- Tensión arterial: 120/80 mm Hg.
Referencias bibliográficas:
1. Llanio Navarro, Raimundo; Perdomo González, Gabriel. Propedéutica Clínica y Semiología Médica. Editorial Ciencias Médicas, 2005. Tomo I y II.
2. Roca Goderich, Dr. Reinaldo. Temas de Medicina Interna. La Habana .Editorial Ciencias Médicas, 4ta Edición, 2002. Tomos I, II y III.
3. El Manual Merck de Diagnóstico y Tratamiento. Décima Edición Española. Madrid. 1999.
4. Arenas Falcón, Dr. Benjamín; Samper Alonso, Dra. Belkis; Pérez Acosta, Dra. Mabel y Cols. Cómo registrar el examen físico en el paciente sano. Editorial Ciencias Médicas, 2002.