Los trastornos de la conducción de todo el sistema eléctrico del corazón desde el nodo sinusal hasta las fibras de Purkinje son comunes y en ocasiones son expresiones de enfermedades del mismo, que pueden incluso requerir un tratamiento de urgencia. En esta sencilla monografía se detallan las características electrocardiográficas más importantes de estos trastornos que permiten identificarlos.
Trastornos de la conducción.
Dr. Amaury Flores Sánchez 1, Dra. Damaris Hernández Veliz 2, Dr. Pedro Flores Anahua 3.
1. Especialista en Cardiología, Investigador agregado. Instituto de Cardiología y Cirugía Cardiovascular, La Habana, Cuba.
2. Especialista en Cardiología, Instituto de Cardiología y Cirugía Cardiovascular, La Habana, Cuba.
3. Especialista en Pediatría, Profesor Consultante, Facultad Salvador Allende, La Habana, Cuba.
Resumen:
Los trastornos de la conducción de todo el sistema eléctrico del corazón desde el nodo sinusal hasta las fibras de Purkinje son comunes y en ocasiones son expresiones de enfermedades del mismo, que pueden incluso requerir un tratamiento de urgencia. En esta sencilla monografía se detallan las características electrocardiográficas más importantes de estos trastornos que permiten identificarlos.
Palabras clave: bloqueo sinoauricular, bloqueos de rama, bloqueos fasciculares, bloqueos auriculoventriculares.
TRASTORNOS DE LA CONDUCCIÓN
Sistema eléctrico del corazón
Las células especializadas en el nódulo sinusal envían impulsos eléctricos que se diseminan y estimulan a las aurículas. El nodo sinusal está ubicado en la aurícula derecha alta, cerca de la desembocadura de la vena cava superior. Su automaticidad determina impulsos eléctricos superiores al resto del sistema eléctrico del corazón, con una frecuencia de emisión de impulsos entre 60 y 100 veces por minuto.
• Nodo auriculoventricular (nodo aurículo-ventricular (AV)). Está situado en la parte alta del septum ventricular
• Haz de His
• Ramas del haz (derecha, izquierda que se subdivide en hemifascículo anterior y posterior)
• Fibras de Purkinje: diseminadas en la superficie endocárdica ventricular.
Trastornos de la conducción intraauricular
Bloqueo sinoauricular:
1- ocurre durante el tiempo entre la descarga real del nodo sinoauricular y el arribo del impulso en el tejido auricular.
2- Por lo tanto no hay activación auricular u onda P.
3- La barrera en la conducción se asume que esté en el nodo sinoauricular (SA) en sí mismo o en la zona perinodal.
Bloqueo sinoauricular (SA) 1er grado: es oculto debido a que la descarga real del nodo sinoauricular no es vista en la superficie del electrocardiograma (EKG) y debido a que todos los impulsos son conducidos a un intervalo fijo. Un bloqueo sinoauricular (SA) de 1er grado no complicado en el electrocardiograma (EKG) es indistinguible del ritmo sinusal normal. Puede ser identificado durante estudios electrofisiológicos por registro directo o estimación indirecta del tiempo de conducción sinoauricular (SA).
Bloqueo sinoauricular (SA) de 2do grado: puede ser tipo I o II y es comparable al bloqueo aurículo-ventricular (AV) de 2º grado.
Tipo I: período de Wenckebach sinusal. Existe un alargamiento progresivo del tiempo de conducción sinoauricular hasta que finalmente un latido sinusal no es conducido a la aurícula. Debido a que la descarga sinusal es un evento silente, esta arritmia puede ser inferida solamente debido a una onda P ausente y el efecto de alargamiento de los tiempos de conducción sinoauricular (SA) en los intervalos PP.
Los signos de Wenckebach vistos en este tipo de arritmia son:
1. latidos agrupados
2. acortamiento de los intervalos PP
3. Pausas que son menores que el doble del ciclo más corto.
Bloqueo sinoauricular tipo II: ondas P que desparecen sin prolongación progresiva de los tiempos de conducción (y por tanto sin acortamiento progresivo de los intervalos PP).
El ciclo de la onda P ausente es exactamente igual a 2 de los ciclos sinusales básicos. Algunas veces 2 o más impulsos sinusales consecutivos son bloqueados dentro del nodo sinoauricular (SA), que crea pausas prolongadas considerables.
Bloqueo sinoauricular (SA) 3er grado: es usualmente compensado por un ritmo de escape auricular. Con el bloqueo completo en la conducción sinoauricular (SA) no hay ondas P sinusales, pero el nodo sinoauricular (SA) continua descargando a intervalos regulares. Este tipo de bloqueo no puede diferenciarse clínicamente de la pausa sinusal, que es una cesación total de la formación del impulso dentro del nodo sinoauricular (SA).
El retardo en la conducción dentro de la aurícula altera tanto la duración como el patrón de las ondas P. Cuando la conducción desde la aurícula derecha a la izquierda dentro del haz de Bachmann está retardada, la duración de la onda P está prolongada más allá de 120 milisegundos y las ondas P parecen tener 2 gibas o jorobas. En DII (P mitral). Con bloqueo más avanzado, los impulsos sinusales alcanzan la aurícula izquierda solo después de pasar inferiormente cerca de la unión aurículo-ventricular (AV) y luego superiormente a través de la aurícula izquierda. En este caso las ondas P son anchas y bifásicas en las derivaciones inferiores.
Retardo en la conducción intraventricular.
El bloqueo de las ramas del Haz es la interrupción parcial o completa de la conducción de los impulsos por una rama del haz. El bloqueo fascicular es la interrupción parecida en un hemifascículo del haz. Los 2 trastornos suelen coexistir. El diagnóstico es por electrocardiograma (EKG).
Resulta de la conducción retardada o bloqueo en cualquiera de los sitios del sistema de conducción intraventricular izquierda:
• 1. rama izquierda del haz de His
• 2. cada uno de los 2 fascículos.
• 3. sistema de conducción distal del VI.
• 4. fibras del haz de His que se convierte en la rama izquierda(menos común).
Bloqueo de rama izquierda.
• Duración del QRS prolongado. (>120 milisegundos).
• Patrones del QRS anormales.
• Anormalidades del segmento ST y onda T
• Ondas R anchas con una muesca vertical que se registra en las derivaciones precordiales izquierdas (V5, V6) y usualmente DI y aVL.
• onda r inicial pequeña o ausente seguida por una onda S profunda en V1y V2.
• Ondas Q septales ausentes en derivaciones izquierdas.
• Deflexión intrinsecoide prolongada (>60 milisegundos) en V5 y V6.
• El eje del QRS medio es altamente variable, puede ser normal, desviado a la izquierda y menos frecuente a la derecha.
• La dirección del segmento ST y de la onda T es opuesto a la de la dirección del QRS.
• En complejos QRS positivos en las derivaciones DI, aVL, V5 y V6 el segmento ST y las ondas T son invertidas.
Bloqueo de rama derecha
Es resultado de un retraso en la conducción en cualquier porción del sistema de conducción intraventricular del lado derecho. Puede ocurrir en:
1. rama derecha del haz de His
2. en el haz de His
3. en el sistema de conducción ventricular derecho distal.
• Duración del QRS >120 milisegundos.
• Ondas R anchas con escotadura en forma de V con patrones de (rsr′, rsR′, o rSR′) en derivaciones precordiales derechas (V1 y V2).
• Ondas S anchas y profundas en derivaciones izquierdas (V5, V6
• DI y aVL).
• En las derivaciones izquierdas la onda S no es de mayor duración que la R precedente.
• ST y onda T discordante respecto al QRS. Ondas T invertidas en precordiales derechas(y en otras derivaciones con onda R´ terminal).
• Ondas T positivas en precordiales izquierdas, DI y aVL.
• Eje del QRS no está alterado.
Bloqueos divisionales (fasciculares).
El sistema de conducción ventricular, incluyendo la rama derecha del haz de His y la izquierda se puede dividir en 3 fascículos para los propósitos de electrocardiografía.
La conducción retardada en un fascículo, o bloqueo fascicular, resulta en la activación de estos sitios secuencialmente más bien que simultáneamente. Esto produce una secuencia anormal de activación ventricular precoz, que a su vez lleva a patrones de electrocardiograma (EKG) característicos. Los bloqueos fasciculares alteran la secuencia, pero no la duración total de la activación ventricular izquierda.
Bloqueo de la división anterior de la rama izquierda
• La derivación DI y aVL registra una onda R dominante con o sin onda Q inicial.(qR)
• Las derivaciones DII, DIII y aVf registran un patrón rS.
• El eje del QRS medio del plano frontal varía entre -45 a -90 grados.
• La duración del QRS es <0.12 seg
• Derivaciones precordiales: puede existir de V4 a V6 ondas S profundas (transición retardada).
• El bloqueo fascicular anterior izquierdo no es sinónimo de desviación del eje a la izquierda.
• Desviación del eje entre -30 a -45 grados refleja comúnmente otras condiciones como HVI, sin que exista daño del sistema de conducción.
Bloqueo de la división posterior de la rama izquierda.
• Ondas r pequeñas en DI y aVL seguidas de ondas S profundas.
• Patrón qR en DII, DIII y aVf.
• Eje del QRS del plano frontal >120 grados
• La duración del QRS es < 0.12 seg.
• Se deben excluir otros factores causantes de desviación axial derecha (patrones de sobrecarga de presión ventricular derecha e infarto lateral).
Bloqueo multifasciculares
• Retraso en la conducción en más de uno de los componentes del sistema especializado de conducción (rama izquierda, fascículos anterior y posterior de la rama izquierda y la rama derecha).
• Retraso en la conducción en 2 fascículos: bifascicular.
• Retraso en la conducción en 3 fascículos: trifascicular.
• Bloqueo de rama bilateral: anormalidades en la conducción concomitantes en los sistemas de rama derecho e izquierdo.
Bloqueo bifasciculares.
1. Bloqueo de rama derecha con bloqueo fascicular anterior izquierdo. (Patrón de BRDHH con desviación del eje a la izquierda > -45 grados).
2. Bloqueo de rama derecha con bloqueo fascicular posterior izquierdo. (Patrón de BRDHH con desviación axial derecha >120 grados)
3. Bloqueo de rama izquierda causado por retraso en los 2 fascículos.
Bloqueo trifascicular
Está determinado por un retraso en la conducción de:
1. la rama derecha y de la rama izquierda del haz de His.
2. la rama derecha y de ambas divisiones de la rama izquierda.
El patrón electrocardiográfico resultante dependerá del grado relativo de retraso de las estructuras afectadas y del tiempo de conducción más corto desde aurículas a ventrículos a través de una de las partes del sistema de conducción.
Lo que distingue el patrón electrocardiográfico del bloqueo trifascicular del bloqueo bifascicular es el incremento en el tiempo de conducción global desde el nodo aurículo-ventricular (AV) hacia los ventrículos. En el bloqueo bifascicular el tiempo de conducción a través del fascículo no afectado (y por tanto el global) es normal en ausencia de retardo de conducción nodal aurículo-ventricular (AV).
1. BRDHH + bloqueos alternantes del fascículo anterior y posterior de la rama izquierda.
2. BRDHH + bloqueo fascicular izquierdo + PR largo.
3. BRDHH que alterna con BRIHH.
4. BRIHH + PR largo.
Bloqueo auriculoventricular (BAV).
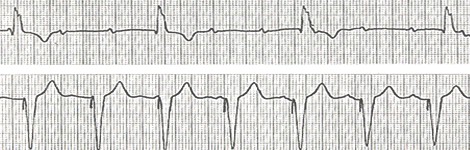
Es la interrupción parcial o completa de la transmisión del impulso desde las aurículas a los ventrículos. Existe una división convencional en 1er, 2do y 3er grado. Intervalo PR normal, se mide desde el inicio de la onda P al comienzo del QRS.
Bloqueo auriculoventricular (BAV) de 1er grado
Todos los impulsos auriculares que deben ser conducidos lo son, pero con intervalo PR >0.20 segundos en adultos.
Todos los impulsos auriculares alcanzan el ventrículo en el bloqueo de 1er grado, sin embargo la conducción está retrasada dentro del nodo aurículo-ventricular (AV).
Puede ser fisiológico en los pacientes jóvenes con un tono vagal alto y en los atletas bien entrenados.
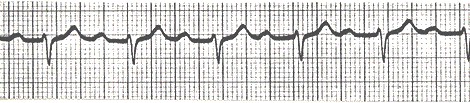
Bloqueo auriculoventricular (BAV) 2º grado.
Es cuando uno o más (pero no todos) los impulsos auriculares que deben ser conducidos fallan en alcanzar los ventrículos. Este término cubre una gran variedad de patrones de conducción de importancia marcadamente variable. Cuando un impuso auricular falla en alcanzar los ventrículos, se deben considerar las circunstancias individuales. Si el impulso auricular llega a la unión aurículo-ventricular (AV) tempranamente en el ciclo cuando la misma está aún normalmente refractaria, no es conducido, pero no es bloqueado. El bloqueo implica un fallo patológico de la conducción.
Uno de los determinantes de la prematuridad con la cual un impulso auricular arriba a la unión es la frecuencia auricular. Cuando la frecuencia es excesivamente rápida, como en el flutter auricular, uno de cada 2 impulsos no debe ser conducido.
Una de las funciones del nodo aurículo-ventricular (AV) es proteger los ventrículos de latidos excesivamente rápidos y por tanto inefectivos. Por tanto una conducción 2:1 resultante de una refractariedad normal no debe llamarse bloqueo 2:1, lo cual lo ubicaría en una categoría anormal.
Antes de determinar el significado del latido no conducido, hay que considerar la frecuencia auricular y el intervalo RP.
Bloqueo auriculoventricular (BAV) 2º grado Mobitz I (bloqueo de Wenckebach): consiste en la prolongación progresiva del intervalo PR con la ocurrencia subsecuente de una onda P no conducida que resulta en una pausa. La pausa es menor que la suma de cualquier de los latidos conducidos consecutivos (intervalo RR).
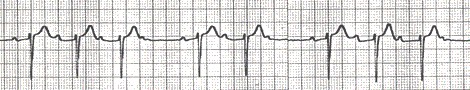
Un episodio de bloqueo Mobitz I usualmente consiste en 3 a 5 latidos, con una relación de latidos de 4:3; 3:2. El bloqueo es generalmente en el nodo aurículo-ventricular (AV) (75%) con un complejo QRS estrecho.
Pero puede ser ocasionalmente infranodal (haz de His, ramas del haz o fascículos) y es llamada Wenckebach infrahisiano. El bloqueo aurículo-ventricular (AV) de 2do grado Mobitz I puede ser fisiológico en los jóvenes y atletas.
Bloqueo auriculoventricular (BAV) 2º grado Mobitz II
Bloqueo aurículo-ventricular (AV) de 2º grado Mobitz II se caracteriza por un intervalo PR constante seguido por un fallo súbito de la onda P para ser conducida a los ventrículos, de tal manera hay una onda P que no conduce o un patrón de conducción regular 2:1 (2 conducido y 1 bloqueado), 3:1 (3 conducido y 1 bloqueado). Este bloqueo siempre es patológico. La pausa es igual al doble de los ciclos que lo preceden (intervalo RR).
El bloqueo se produce en el haz de His en el 20 % de los pacientes y en las ramas del haz en el resto. Los pacientes pueden estar asintomáticos o experimentar mareos, presíncope o síncope, dependiendo de la frecuencia de los latidos conducidos y bloqueados.
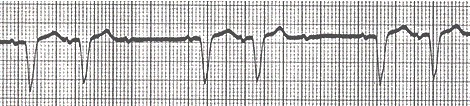
Los pacientes tienen riesgo de desarrollar bloqueo aurículo-ventricular (AV) de grado superior o completo. El bloqueo aurículo-ventricular (AV) 2:1 puede ser Mobitz I o Mobitz II, pero distinguir una forma de la otra es casi imposible.
Bloqueo auriculoventricular (BAV) 3er grado
Bloqueo auriculoventricular (BAV) completo o de 3er grado, es un trastorno del sistema de conducción, donde no existe conducción a través del nodo aurículo-ventricular (AV). Por lo tanto existe una disociación total de aurículas y ventrículos. El mecanismo de escape ventricular puede ocurrir en cualquier zona desde el nodo aurículo-ventricular (AV) hasta el sistema His-Purkinje. No toda disociación aurículo-ventricular (AV) es BAV de 3er grado.
En el electrocardiograma (EKG) se identifica por complejos QRS conducidos a su propia frecuencia y con total independencia de las ondas P.
Fisiopatología: es causado por un trastorno en la conducción a nivel del nodo aurículo-ventricular (AV), el haz de His, o del sistema de las ramas del haz. En la mayoría de los casos (aproximadamente 61%) ocurre por debajo del haz de His. Bloqueo auriculoventricular (BAV) intranodal es aproximadamente un 1/5 de los casos.
La función cardíaca se mantiene por un marcapasos de escape ventricular o de la unión. Los ritmos de escape que se originan por encima de la bifurcación del haz de His producen QRS estrechos, frecuencias cardíacas relativamente rápidas (>40 lpm) y síntomas leves (por ejemplo fatiga, mareo postural, intolerancia al esfuerzo).
Los ritmos de escape que se producen por debajo de la bifurcación producen complejos QRS mucho más anchos, frecuencias cardíacas más lentas y no fiables y síntomas más graves: presíncope, síncope, insuficiencia cardíaca. Los signos incluyen los de la disociación aurículo-ventricular (AV), ondas A cañón, fluctuaciones de la TA y cambios del S1.